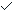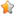前列腺癌是全世界男性病理的主要原因,与年龄有关。在40岁以下的人群中很少见,80岁以上的人中有三分之一在尸检时被证明有前列腺病变。遗传和分子影响似乎都与该病的发病机制有关。雄激素受体在大多数(但不是全部)前列腺癌中起主要作用。所涉及的细胞类型与恶性肿瘤的侵袭性有关。在那些患上这种疾病的人中,有些人死于前列腺癌,其他人则死于前列腺癌。超过90%的癌症是腺癌。根据格里森量表及其修改,疾病进展的可能性可以在组织学检查中预测,但只能在一定程度上预测。这些评估组织分化程度。使用前列腺特异性抗原水平的血液水平作为肿瘤活性的指示也不是简单的。如果我们要推进侵袭性肿瘤的诊断并开发更有效的治疗方法,我们对疾病机制的理解需要进一步扩展。
介绍
在英国(UK),前列腺癌是男性中最普遍的肿瘤,占癌症病例总数的13%(1)。前列腺癌占所有癌症相关死亡的7%,使其成为男性癌症死亡的第二大常见原因。自41年以来,前列腺癌的年龄标准化发病率增加了1993%,尽管死亡率在过去十年中下降了10%(1)。它是一种异质性疾病,发病机制范围很广,从无症状和长期的男性死于该疾病,到男性死于该疾病或有显著发病率的严重恶性肿瘤。在世纪之交,一项评估尸检前列腺组织学的西班牙研究发现,从第三个十年开始,男性患有前列腺肿瘤病变,八十年男性人口中有33%患有前列腺癌(2)。此外,前列腺癌是全球老年男性(65岁以上)最常见的恶性肿瘤,特别是在高度发达国家(澳大利亚、新西兰、北欧和西欧以及北美)(3-5)。该疾病的高患病率可归因于通过前列腺特异性抗原(PSA)检测确定的病例数量,特别是在美国(6)。然而,前列腺癌筛查一直被争议所包围,可以被视为一个道德困境。研究表明,仅使用PSA水平来区分惰性病理学和侵袭性肿瘤是不够的,因为它不是癌症特异性的(7)。这也是一个挑战,因为高PSA水平与致病性没有直接关系,需要通过多参数磁共振成像(MRI)和组织学进一步研究。因此,早期诊断往往通过过度诊断和不必要的治疗(根治性手术,放疗和化学阉割)对患者造成伤害,导致生活质量(QoL)下降和心理创伤,因为他们知道自己被诊断为癌症(7)。本章旨在讨论前列腺癌所涉及的发育过程,包括遗传和分子成分。
前列腺致癌作用
前列腺是一种男性性腺结构,胚胎来源于泌尿生殖窦。腺组织由多个分泌单位(腺泡)组成,由衬有上皮细胞的导管组成,这些导管会聚并打开黄瘤的两侧。它的主要功能是提供射精的力量,并向精液中添加营养丰富的碱性液体,以维持射精后的精索健康并提高生育能力(8)。腺体极易发生恶性转化,因此恶性肿瘤的发生率高于泌尿生殖道的其他结构。研究表明,前列腺癌发生的表征与胚胎学上的器官发生密切相关,包括严重依赖雄激素信号传导,如睾酮,以及与其他胚胎信号通路的潜在联系,如声波刺猬表达(Shh)和Gli-1癌基因的不适当表达导致间质肿瘤生长和增殖(9-11)。
前列腺癌的组织病理学
前列腺癌主要涉及上皮的恶性肿瘤,因此被归类为癌。前列腺癌有更罕见的亚型,如肉瘤(源自间充质)和淋巴瘤(12)。肿瘤变化通常发生在前列腺的外周腺组织中。前列腺上皮由管腔,基底和罕见的神经内分泌(NE)细胞类型组成(13)。表达雄激素受体(AR)的上皮腔细胞覆盖前列腺导管的内表面并分泌前列腺液和糖蛋白PSA。它们被基底细胞包围,基底细胞产生用于液体产生和形成将上皮腺泡与前列腺基质分开的腺泡基底膜的蛋白质。这些细胞具有穿插的NE细胞。基础细胞和NE细胞类型都缺乏ARs,因此不依赖于睾酮或雄烯二酮(14)。成纤维细胞,平滑肌和浸润免疫细胞结合在一起形成前列腺的基质。由于疾病进展的可变性和治疗反应的不可预测性(13,15),目前对确定负责前列腺癌致癌转化(起源细胞)的细胞类型有很大的兴趣。前列腺癌活检显示组织缺乏基底细胞,导致是否存在某种形式的基底细胞分化为管腔细胞或管腔细胞是起源的主要细胞的问题(13)。使用这些细胞类型,已经假设由腔细胞引起的肿瘤将比由基底细胞引起的肿瘤更具侵袭性(16)。大约90-95%的前列腺癌是起源于外周前列腺的腺泡腺癌(17)。组织学诊断是通过评估周围基底细胞的丧失、正常腺体结构的丧失(包括上皮基底膜的破坏)和管腔细胞的核异型性来进行的(图1)(18)。腺癌的侵袭性反映在组织学上的分化程度上。这是使用格里森评分分级系统进行的分级,该系统最后一次修改是在2014年由国际泌尿病理学会(ISUP)(19)。这将前列腺癌的组织学发现与预后行为分层,即根治性前列腺切除术后的5年生化复发(BCR)风险(表1)(20)。前列腺癌使用2018年基于原发性肿瘤(T),淋巴结受累(N)和转移(M)的前列腺腺癌分类进行分期。前列腺癌通常涉及髂总动脉分叉下方骨盆中的区域淋巴结,以及真正骨盆外的转移,最常见的是骨和晚期疾病,肺和肝脏(21)。
图1

格里森分级组中的前列腺组织学。格里森评分允许医生通过评估患者的组织学模式来预测患者的预后。一个。正常的前列腺组织显示形状良好且边界清晰的腺体。
表1
格里森分级组(19)。
表1格里森分级组(19、20)
| 年级组 1:格里森评分 <6 仅单个离散的良好腺 体 96% 5 年 BCR 自由进展 |
| 2年级组:格里森评分3+4 = 7 以形态良好的腺体为主,成分较少,形成不良/融合/筛状腺 体成分较少 88% 5年BCR自由进展 |
| 3年级组:格里森评分4+3 = 7 主要是形态不良/融合/筛状腺体,形成良好的腺 体成分较少 63% 5 年 BCR 自由进展 |
| 年级组 4:格里森得分 4+4 = 8; 3+5 = 8; 或 5+3 = 8 只有形状不良/融合/筛状腺体,或 主要是形状良好的腺体和较少的成分缺乏腺体,或 主要缺乏腺体和形成良好的腺 体的较小成分 48% 5 年 BCR 自由进展 |
| 5年级组:格里森得分9-10 分 腺体形成不足(或坏死伴或不伴有畸形/融合/筛状腺 体) 26% 5 年 BCR 游离进展 |
前列腺癌的前兆
前列腺癌涉及良性上皮细胞转化为其恶性表型。前列腺中最常见的癌症转化过程称为前列腺上皮内瘤变(PIN)(22)。PIN是一种多中心疾病,被定义为“腺泡或导管预先存在的良性上皮内的肿瘤生长”(23)。PIN可分为两个等级,低(LGPIN)和高(HGPIN)。HGPIN对预测腺癌的进展具有很高的预测价值。HGPIN只能在针刺活检中检测到,它不会提高血清PSA水平,并且在经直肠超声(TRUS)上未鉴定(24,25)。组织学有四个主要发现:微状,簇状,筛状和扁平(25)。这些发现仅具有诊断价值,其个体存在/不存在并不能预测肿瘤侵袭性(25)。基底细胞层在HGPIN中大部分是完整的,基质浸润最小。HGPIN具有临床意义,患者需要重复活检作为监测,建议间隔3-6个月,持续2年,然后终身每年一次(26)。多项研究报告HGPIN是前列腺癌发生的重要预测因子(22-58%),因此活检中HGPIN的存在可能需要将来进行治疗(25)。
前列腺癌的雄激素调节
AR是调节男性性发育和辅助性器官维持的重要转录因子(27)。前列腺癌的生长和疾病进展最初依赖于通过睾酮和二氢睾酮(DHT)的AR激活,导致受体的核易位并随后与雄激素反应元件(AREs)结合,启动调节细胞分化,增殖和凋亡的基因的转录(28)(图2).因此,AR刺激是前列腺管腔上皮细胞维持和存活不可或缺的一部分。下丘脑-垂体-性腺(HPG)轴调节雄激素的产生。雄激素主要在垂体前叶分泌的促黄体生成素(LH)的调节下在睾丸的Leydig细胞中产生,而促黄体生成素又受到促性腺激素释放激素(GnRH)的调节。睾酮通过5α-还原酶在前列腺上皮细胞中转化为DHT,其作为细胞质AR的有效配体。
图2

前列腺癌的雄激素调节。在细胞质中,AR的活性由配体结合和热休克蛋白(HSP)调节。睾酮(T)被转运到雄激素受体细胞的细胞质中,并通过5-α转化为DHT(更多...)
研究未能确定血清雄激素水平升高与前列腺癌之间的联系(29)。事实上,高雄激素水平与降低侵袭性前列腺癌的风险有关,而血清雄激素水平低的患者患前列腺癌复发和晚期病理的风险更高(30)。在低雄激素环境中,腔细胞存在选择压力,使其成为雄激素非依赖性以存活。因此,AR在临床上很重要,因为它们被视为前列腺癌疾病进展不可或缺的一部分。由于其在前列腺的发展,维持和分泌功能中的作用,HPG轴是治疗前列腺癌的治疗靶点(31)。AR具有四个功能结构域:氨基末端转录激活域(NTD),将AR固定在AR调节基因的ARE上的DNA结合结构域(DBD),铰链区域和C端配体结合结构域(LBD),其中包含与雄激素结合的配体结合口袋(LBP)。当配体结合时,LBD经历构象变化,使其能够招募辅助因子,识别DNA序列以及NTD,并启动这些基因(如PSA)的转录并促进男性性发育(32)。AR有两个活性功能域(AF),在激活时启动转录(33)。AF-1存在于NTD中,其激活与雄激素无关。AF-2位于LBD中,并且是雄激素配体依赖性的(34)。LBD的LBP是一种治疗靶点,靶向比卡鲁胺等治疗。AF-1可能使雄激素和生长因子信号通路之间的交叉偶联(33)。因此,这些 AF 被认为具有临床重要性,因为它们可以提供了解去势抵抗性前列腺癌 (CRPC) 的关键。
去势抵抗性前列腺癌进展的理论途径
通过LBP和5α-还原酶拮抗剂的雄激素阻断,以及通过LH/GnRH类似物的HPG过度刺激,导致上皮细胞凋亡和防止前列腺癌治疗增殖的瞬时反应。患者将不可避免地发展为CRPC,从而发展为更致命的前列腺癌。然而,这种转变所涉及的不同病理过程尚未完全描述,因为它可能涉及多种机制。研究表明,AR突变在CRPC的恶性潜力中起重要作用,雄激素非依赖性前列腺癌细胞表现出高水平的AR遗传扩增(35)。原发性前列腺癌中的AR突变是罕见的,但是这些突变在CRPC(50%)(中很普遍(36,37)。AR基因突变数据库描述了1029个相关的AR突变,其中159个与易患前列腺癌的男性有关(38)。这些突变导致改善受体功能活性的改变,例如增加AR对低水平配体(35,39)的敏感性,非雄激素配体结合,配体非依赖性激活以及AR非依赖性途径(32)。进一步的研究和荟萃分析已经确定,NTD中AR CAG重复序列缩短可能会增加患前列腺癌的风险(32),并且遗传联系进一步得到家族风险的支持,如果一级亲属患有前列腺癌,男性的风险是男性的2-4倍(40)。
雄激素受体与肽生长因子的“串扰”
AR非依赖性途径包括替代肽生长因子,包括转化生长因子-β(TGF-β),表皮生长因子(EGF),成纤维细胞生长因子(FGF)和胰岛素样生长因子(IGF)(41,42)。这些肽因子有助于通过称为“串扰”的过程促进前列腺上皮细胞的AR调节增殖(42)。例如,EGF与其膜相关酪氨酸受体激酶EGF-1(EGFR,HER1)一起,通过增强通过细胞外基质屏障,基底膜的迁移以及随后的细胞增殖参与癌细胞的运动性和侵袭性(43)。ErbB2(HER2)是EGFR家族的成员,在CRPC中上调,并与AR的雄激素非依赖性转录激活以及随后PSA的表达增强有关(29)。HER2/neu受体是EGFR家族的一部分,在乳腺癌和卵巢癌中被发现过表达。它们已被提议作为CRPC中AR独立激活的机制(44)。涉及HER2 / neu受体的强制过表达或在前列腺癌细胞系(LNCaP)中转染HER2 / neu的体外和体内研究确定了促进AR独立性和PSA表达(44,45)。
雄激素受体旁路途径
AR激活的减少导致其他途径的超敏化。例如,IGF-1,EGF和其他生长因子的上调随后激活ErbB2和其他酪氨酸受体激酶(32)。这导致磷脂酰肌醇3激酶(PI3K)和随后的PI3K-AKT-mTOR途径(激活46,47)。PI3K活化,将磷脂酰肌醇4,5-双膦酸盐(PIP2)转化为磷脂酰肌醇3-5-三磷酸(PIP3),后者将蛋白激酶B(AKT)蛋白募集到腔细胞质中(46)。AKT信号传导涉及失调结节硬化症1/2(TSC1 / 2),GTP结合蛋白RHEB的抑制剂,其反过来负责激活雷帕霉素复合物1(mTORC1)的机制靶标,雷帕霉素复合物是一种对细胞周期调节至关重要的激酶。mTORC1阻碍自噬并促进前列腺癌细胞增殖(图3)(46)。通过该途径,研究证明IGF-1可以激活AR介导的基因转录并刺激LNCaP细胞中PSA的产生。结果,PI3K-AKT-mTOR途径对CRPC患者建立新的治疗靶点感兴趣(47,48)。
图3

雄激素受体旁路途径。减少的AR抑制导致酪氨酸受体激酶(RTK)的上调,例如ErbB2被IGF,GF和EGF等因素上调。RTK活化导致PI3K被磷酸化PIP2成PIP3的刺激。(更多...
肿瘤抑制基因PTEN在前列腺癌中的作用
CRPC肿瘤的遗传分析已经确定,蛋白质磷酸酶和张力同系物(PTEN)的基因在20%的病例中发生突变(49)。PTEN是一种肿瘤抑制基因,它通过负调节PI3K-AKT-mTOR途径并在G 处停止细胞周期而起作用1因此,阶段阻止细胞增殖。因此,PTEN的缺失导致PI3K-AKT-mTOR途径的增加以及损害正常的AR调节,导致细胞增殖,AR表达增加和细胞凋亡减少(29)。PTEN的表达与格里森评分呈负相关,因此与侵袭性前列腺癌显着相关(格里森>7,P = 0.0004),高达20%的高级别肿瘤PTEN表达阴性(50)。
前列腺癌的肿瘤微环境
肿瘤微环境(TME)描述了大量的支持细胞(包括免疫细胞,成纤维细胞,脂肪细胞,微脉管系统和细胞外基质[ECM]的成分),这些细胞在肿瘤细胞周围形成复杂的网络,这些肿瘤细胞可能在其致病性中发挥作用,特别是涉及它们从正常细胞到肿瘤癌细胞本身的转变(51,52).研究报告称,肿瘤细胞能够“劫持”免疫细胞并启动它们以帮助转移潜力(51)。正如Chen等人(53)所研究的那样,免疫细胞可以被形成肿瘤相关巨噬细胞(TAM)的肿瘤细胞浸润。他们发现CD8-T细胞可以在侵袭性前列腺癌中表达PSA,这可能会增强肿瘤转移到淋巴组织和骨骼的能力。因此,TME可以提供环境,使替代细胞类型在侵袭性前列腺癌中转化为恶性肿瘤细胞并影响侵入局部和全身结构的能力(54)。
细胞凋亡调节
程序性细胞死亡机制(细胞凋亡)的失调在前列腺癌的发病机制中很重要,被认为是肿瘤细胞指数生长的关键驱动因素(55)。有两种不同的途径,内在和外在,参与程序性细胞死亡的正常信号传导,这对组织稳态至关重要。外在(受体通路)机制涉及细胞内结合细胞凋亡诱导配体(如肿瘤坏死因子(TNF))与属于TNF-R超家族一部分的细胞表面死亡受体,如CD95(Apo-1/Fas)或TNF相关凋亡诱导配体(TRAIL)受体。这些受体含有Fas相关死亡结构域(FADD)并形成死亡诱导信号复合物(DISCs),其细胞内半胱天冬酶含有死亡效应域(DED),例如半胱天冬酶8和10(56,57)。效应半胱天冬酶,包括半胱天冬酶-3,激活细胞内/核内底物的蛋白水解和切割,诱导细胞凋亡(56)。
内在(线粒体通路)机制涉及通过细胞内损伤激活线粒体,例如通过放化疗造成的DNA损伤。细胞内损伤导致促凋亡B细胞淋巴瘤53(Bcl-2)家族(包括Bax,Bid和Bad)的p2激活,诱导细胞色素c(Cyc-c)的线粒体释放(58)。Cyc-c是关键成分,与Procaspase 9和凋亡蛋白酶激活因子-1(Apaf-1)一起形成细胞凋亡体,一种细胞凋亡诱导复合物(59)。然后,细胞凋亡体与激活半胱天冬酶-3的外在途径汇合。
Bcl-2家族成员如Bax,Bid和Bad是靶向线粒体膜并促进Cyc-c释放的促凋亡因子。然而,Bcl-2永久锚定在线粒体壁上,具有抗凋亡作用并阻止Cyc-c的释放(55)。因此,Bcl-2家族在体内平衡中起作用以调节细胞死亡。在侵袭性前列腺癌中,Bcl-2上调,使稳态平衡坚定地转向抗细胞凋亡(60)。这种过表达可见于放化疗耐药性前列腺癌表型,因此可被视为侵袭性前列腺癌预后的关键指标(55,60)。在Bcl-2家族受体的上游,p53肿瘤抑制基因的突变也是恶性前列腺癌和CRPC的特征,进一步强调了细胞凋亡在致病性中的关键作用(61)。前列腺癌的真正遗传和分子病理生理学是一个复杂的话题。与乳腺癌不同,没有占前列腺癌病例大多数的高度渗透性和显性基因突变。因此,未来的治疗创新空间巨大,定制的基因分析很可能在降低CRPC的患病率方面发挥作用。
结论
前列腺癌是一种多因素疾病,目前尚不清楚。一个主要问题是目前难以评估疾病进展的风险,这种疾病可能具有相对良性的病程或迅速扩散到其他组织并造成致命后果。如果我们寻找真正的预测标志物和组织评估,那么扩展我们对前列腺癌发病机制的了解是必不可少的,以便快速了解前列腺肿瘤的潜在临床结果,并开发和使用高效的治疗方法,不会导致一些患者受到不必要的程序和诊断的负面影响。